Nareszcie! Kolejny projekt ustawy o jakości w ochronie zdrowia został upubliczniony i przekazany do konsultacji. Jest w nim bardzo dużo dobrych propozycji zmian systemowych ale projekt nasuwa wiele, wyrażanych przez środowisko, pytań i wątpliwości. To przede wszystkim: kolejne dokumenty do wypełniania, konieczność pisania imienia i nazwiska pacjenta na identyfikatorach, co naruszy przepisy RODO i wile innych. Duża liczba ekspertów uważa, że tak jak w przypadku akredytacji, spełnienie wymogów nowej ustawy nie przyczyni się do poprawy jakości i zwiększenia bezpieczeństwa leczenia. Ja też mam dużo wątpliwości. W wielu tematach, projekt nie zawiera szczegółowych rozwiązań a to od nich będzie zależał ewentualny sukces wprowadzanych zmian. Jest też wiele zapisów które, jeśli nie zostaną zmienione lub uzupełnione, pozostaną jedynie dobrze brzmiącymi hasłami.
Zagadnienie jakości i bezpieczeństwa leczenia jest niezwykle obszerne i wieloaspektowe. Takie też muszą być regulacje prawne. Nie mając możliwości odniesienia się do wszystkich zapisów projektu spojrzałem na niego poprzez pryzmat pytania „Które z punktów projektu ustawy, mają lub mogą mieć bezpośredni wpływ na prowadzenie projektów poprawy jakości i bezpieczeństwa w miejscu leczenia czyli na oddziałach szpitalnych. Swoją ocenę projektu ustawy ograniczę wyłącznie do kilku z tych zagadnień. Uwzględnienie propozycji moich rozwiązań spowoduje w szpitalach rozpoczęcie procesu prowadzenia leczenia w oparciu o kulturę organizacji, opierającą się na procesie ciągłej poprawy jakości i bezpieczeństwa leczenia.
Rozdział 3. Wewnętrzny system zapewnienia jakości i bezpieczeństwa
Art. 18.1. Podmiot wykonujący działalność leczniczą w rodzaju świadczenia szpitalne jest obowiązany do prowadzenia wewnętrznego systemu zapewnienia jakości i bezpieczeństwa obejmującego opracowanie, wdrożenie, utrzymanie i usprawnianie tego systemu na podstawie oceny jego skuteczności oraz wyników badań opinii i doświadczeń pacjentów.
Jest to rozdział który, pod warunkiem doprecyzowania, może wpłynąć w znaczący sposób na faktyczną realizację celów ustawy. Żeby było to możliwe należy uwzględnić w nim kilka zasadniczych zmian.
Monitorowanie jakości i bezpieczeństwa leczenia
Art. 18.2. Podmiot leczniczy w ramach systemu, o którym mowa w ust. 1:
ust. 4) okresowo monitoruje i ocenia jakość i bezpieczeństwo udzielanych świadczeń zdrowotnych;
Punkt wymaga dodania wymogu ciągłego monitorowania na poziomie oddziału szpitalnego z miesięczną analizą zmiany wartości wskaźników.
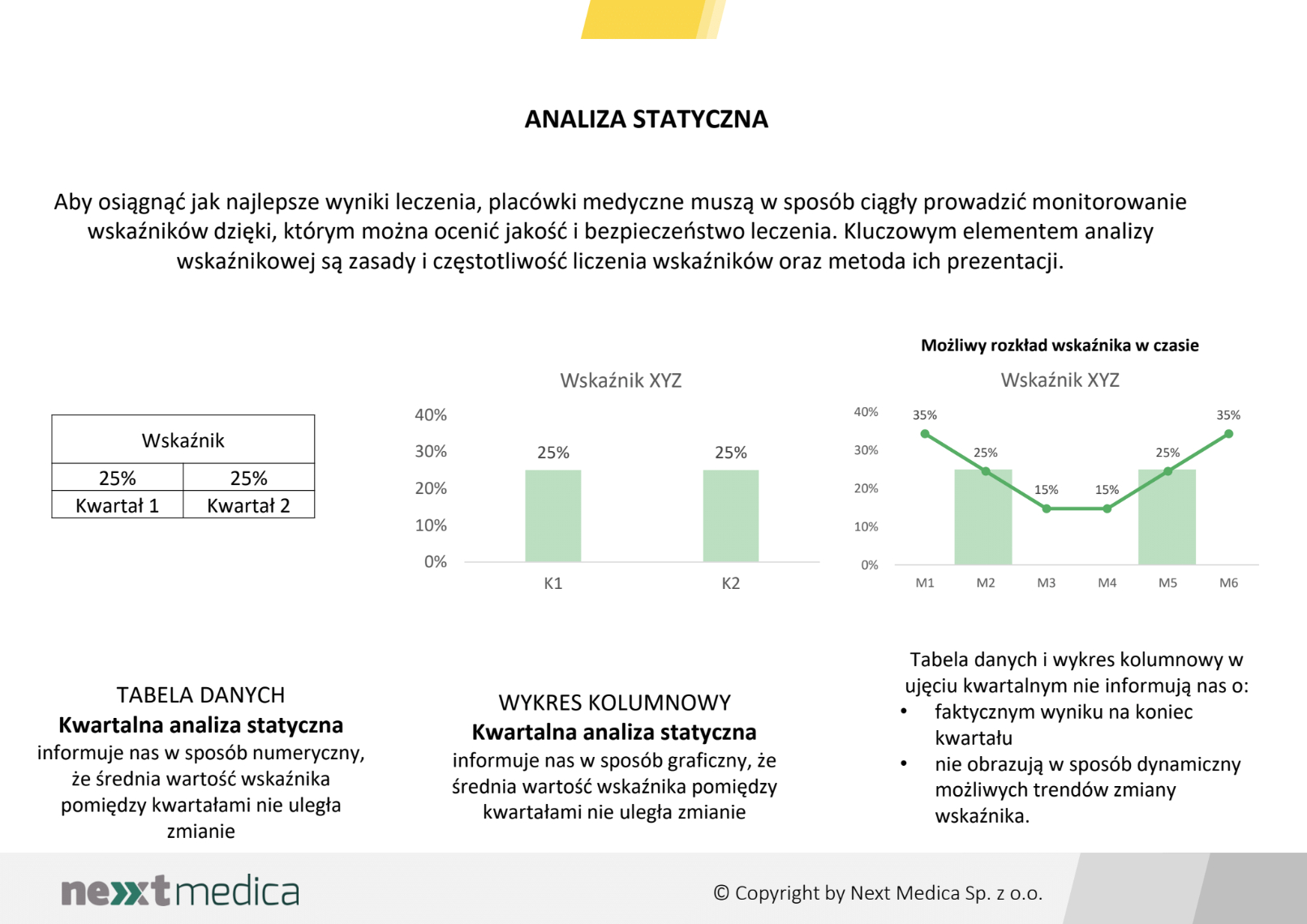
Monitorowanie powinno być procesem ciągłym z miesięczną, dynamiczną, analizą zmiany wartości poszczególnych wskaźników jakości i bezpieczeństwa leczenia. Zdefiniowanie wymogu jako „okresowe” monitorowanie, a w późniejszych punktach dodanie wymogu rocznego raportowania, nie będzie powodowało faktycznego wykorzystania zebranych wyników do poprawy jakości i bezpieczeństwa.
Monitorowanie jakości i bezpieczeństwa leczenia musi być nierozerwalnym elementem całego procesu. Monitorowania musi być prowadzone na poziome każdego oddziału, co powinno być jednoznacznie zdefiniowane w ustawie. Raporty jakości, o których mowa w następnych punktach, powinny przedstawiać analizy dla poszczególnych oddziałów. Ponadto monitorowanie powinno być procesem ciągłym z miesięczną, dynamiczną, analizą zmiany wartości poszczególnych wskaźników jakości i bezpieczeństwa leczenia. Zdefiniowanie wymogu jako „okresowe” monitorowanie, a w późniejszych punktach dodanie wymogu rocznego raportowania, nie będzie powodowało faktycznego wykorzystania zebranych wyników do poprawy jakości i bezpieczeństwa. Tylko prowadzenie miesięcznych analiz pozwoli na dynamiczne obserwowanie zmiany wartości wskaźników i szybkie reagowanie w przypadku ich pogorszenia. Mierzenie w okresach rocznych, półrocznych czy kwartalnych nie pokazuje realnej wartości wskaźnika na koniec danego okresu i może być mylnie alarmujące lub uspokajające.
ROZWIĄZANIE:
zmiana ust. 4. Proponowane brzmienie poniżej:
ust. 4) w sposób ciągły monitoruje i ocenia jakość i bezpieczeństwo udzielanych świadczeń zdrowotnych na poziomie oddziałów/komórek organizacyjnych podmiotu leczniczego, dokonując analiz zmiany wartości wskaźników dla okresów miesięcznych.
Prowadzenie projektów poprawy jakości i bezpieczeństwa leczenia
Art. 18.2. Podmiot leczniczy w ramach systemu, o którym mowa w ust. 1:
ust. 5) prowadzi działania niezbędne dla poprawy jakości i bezpieczeństwa udzielanych świadczeń zdrowotnych;
Punkt wymaga doprecyzowania poprzez dodanie wymogu prowadzenia działań zmierzających do poprawy, na poziomie oddziałów szpitalnych, z mierzeniem ich rezultatów.
Wszystkie pozostałe wymogi ustawy w zakresie prowadzenia procesu poprawy jakości, pozostaną pustymi punktami, jeśli na oddziałach szpitalnych nie będą, w sposób prawidłowy, prowadzone projekty poprawy jakości i bezpieczeństwa leczenia z mierzeniem ich rezultatów.
Bazując na wynikach monitorowania wskaźników jakości i bezpieczeństwa leczenia, każdy podmiot leczniczy powinien, na poziomie poszczególnych oddziałów, prowadzić działania zmierzające do uzyskania poprawy. Jest to najważniejszym elementem kultury organizacji, zorientowanej na jakość i bezpieczeństwo leczenia. Organizacja tego przedsięwzięcia wymaga pełnego zaangażowania kadry zarządzającej podmiotem i oddziałami szpitalnymi. Niezbędna jest również zmiana zakresu obowiązków specjalistów ds. jakości, których głównym zadaniem powinno być przede wszystkim prowadzenie projektów poprawy. Nierozerwalnym elementem prowadzenia tych powinno być mierzenie rezultatów działań przed ich wdrożeniem w organizacji. Opierając się na powszechnie dostępnych metodologiach prowadzenia projektów poprawy, każdy proces powinien się składać z etapu analizy, poszukiwania i testowania zmian z mierzeniem ich rezultatów, podjęciem świadomej decyzji przed wprowadzeniem zmian w procedurach postępowania na poziomie jednostek organizacyjnych podmiotu leczniczego. Każdy projekt powinien kończyć się czytelnym komunikatem, najlepiej w formie plakatu wywieszonego w pokojach personelu i/lub w wewnętrznym systemie informatycznym, przedstawiającym efekty projektu a w przypadku wprowadzania zmian, korzyści z nich płynących. Wszystkie pozostałe wymogi ustawy w zakresie prowadzenia procesu poprawy jakości, pozostaną pustymi punktami, jeśli na oddziałach szpitalnych nie będą, w sposób prawidłowy, prowadzone projekty poprawy jakości i bezpieczeństwa leczenia z mierzeniem ich rezultatów.
W celu uzyskania w/w efektów, aktualna treść ust. 14 wymaga uzupełnienia i doprecyzowania stawianych wymogów.
ROZWIĄZANIE:
zmiana ust. 5. Proponowane brzmienie poniżej:
ust. 5) prowadzi działania niezbędne dla poprawy jakości i bezpieczeństwa udzielanych świadczeń zdrowotnych na poziomie oddziałów szpitalnych/komórek organizacyjnych z mierzeniem rezultatów podjętych działań i zakończonych udostępnieniem personelowi komunikatu o efektach prowadzonych projektów poprawy. Każdy oddział/komórka organizacyjna podmiotu musi w ciągu roku przeprowadzić minimum 1 taki projekt.
W procesie akredytacji szpitali można dodać wymóg większej ilości prowadzenia projektów poprawy.
Ponadto proponuję rozważyć dodatkowe zadanie dla Narodowego Funduszu Zdrowia, prowadzenie ogólnie dostępnego portalu z publikowanymi plakatami prowadzonych na oddziałach szpitalnych projektów poprawy jakości i bezpieczeństwa leczenia. Taki portal wpłynie mobilizująco i przyczyni się do wymiany dobrych doświadczeń pomiędzy oddziałami o podobnej specyfice.
Badanie opinii pacjentów
Art. 18.2. Podmiot leczniczy w ramach systemu, o którym mowa w ust. 1:
ust. 14) prowadzi badania opinii i doświadczeń pacjentów na podstawie kwestionariusza oraz zapewnia publikacji w raporcie jakości.
oraz pozostałe punkty związane z badaniem opinii i doświadczeń pacjentów.
Punkt wymaga dodania obowiązku ciągłego monitorowania doświadczeń pacjentów na poziomie oddziału szpitalnego z miesięczną analizą zmiany wartości wskaźników.
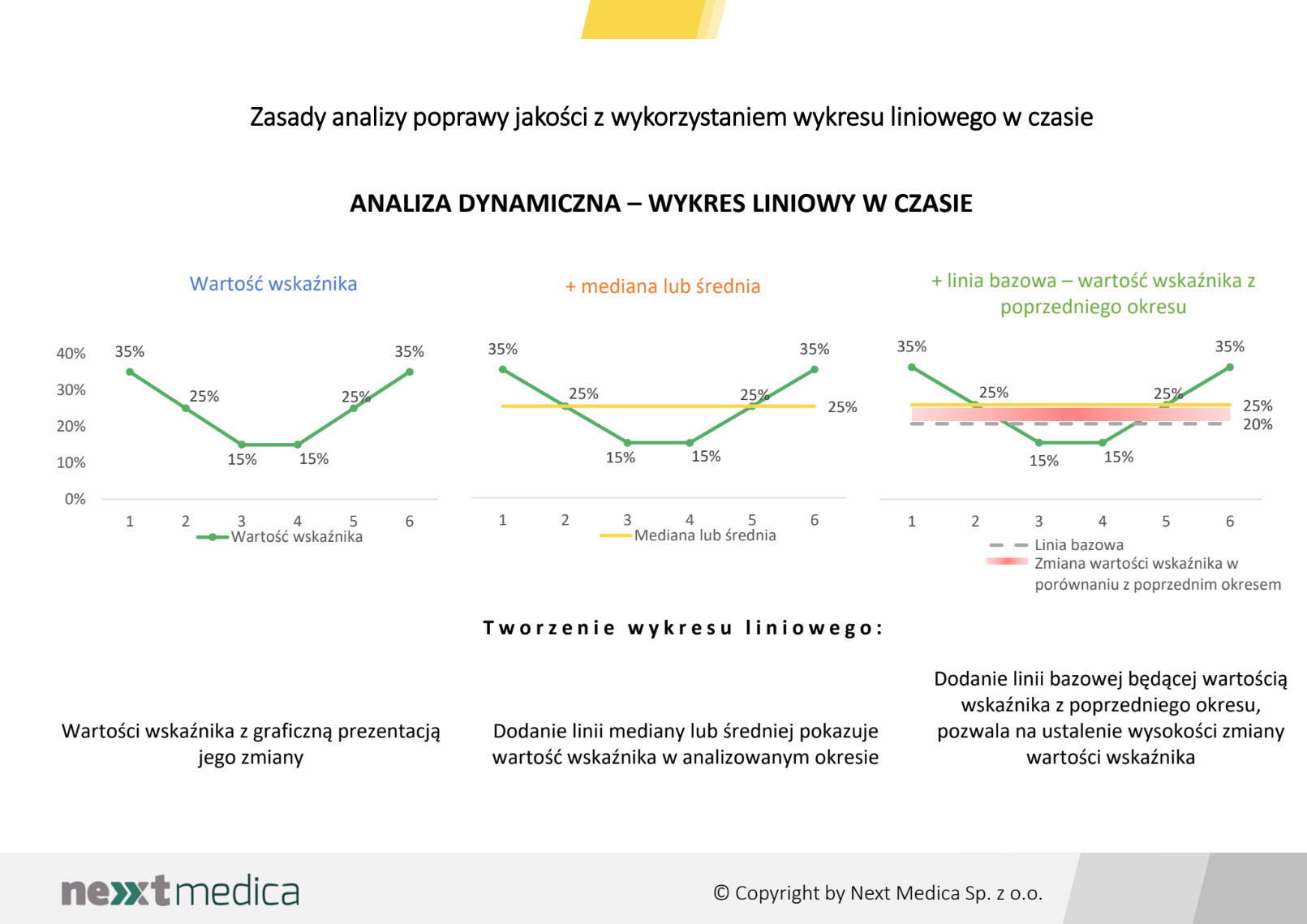
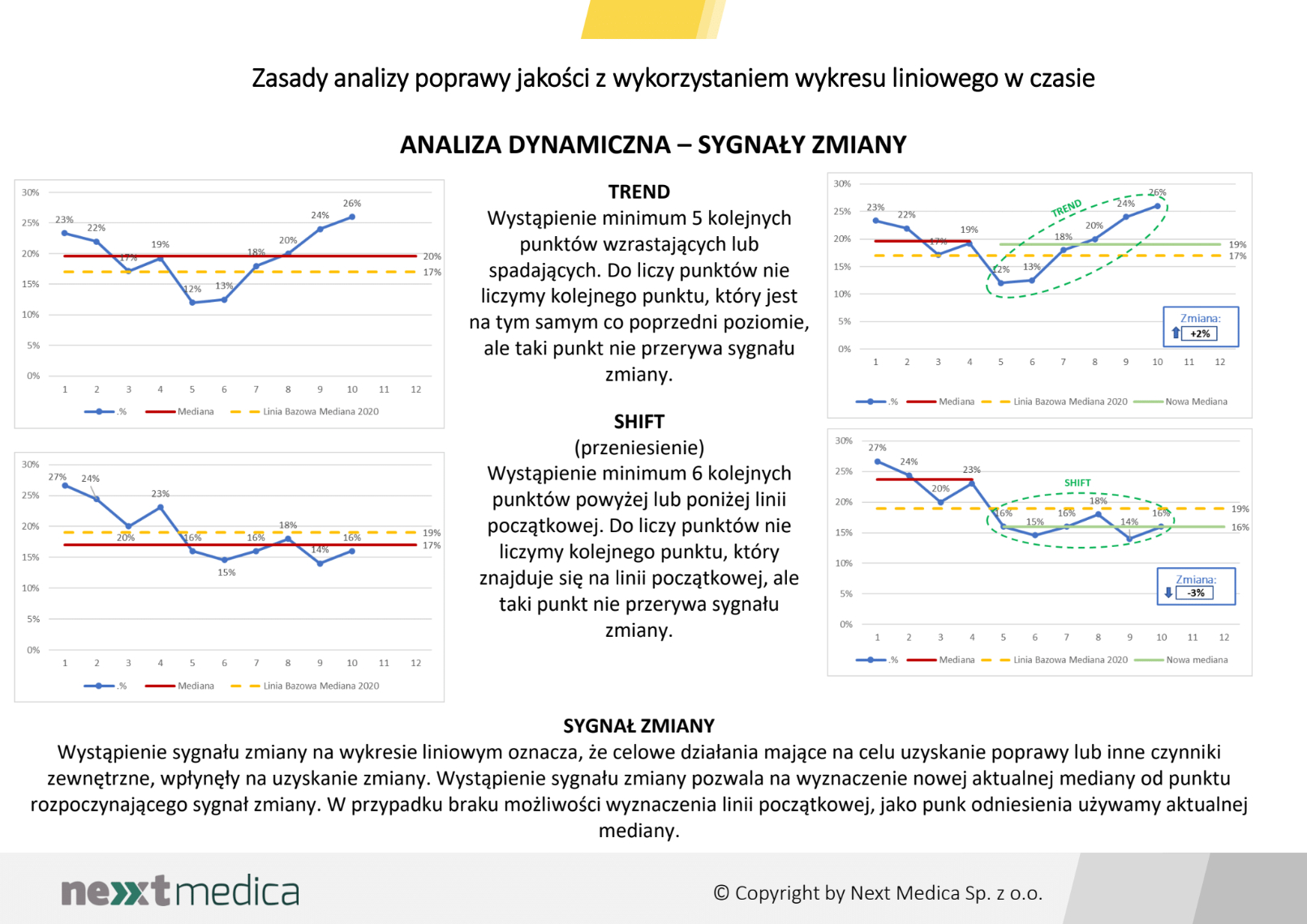
Miesięczna zmiana wartości wskaźników opartych na opinii pacjentów, pozwoli na dynamiczną obserwację zmiany, umożliwi prowadzenie analizy z wykorzystaniem wykresu liniowego w czasie oraz obserwację wczesnych, pozytywnych lub negatywnych, sygnałów ostrzegawczych.
Badanie opinii pacjentów powinno przede wszystkim służyć rozpoznawaniu obszarów wymagających poprawy i pozwalać na podejmowanie działań, których celem będzie poprawa jakości. Pomiar wskaźników jakości opartych na opinii pacjentów w okresach rocznych nie umożliwi pomiaru rezultatów działań podjętych do uzyskania poprawy. Poznanie efektu podjętych działań po 12 miesiącach będzie bez wątpienia spóźnione i demotywujące personel do pracy nad poprawą jakości. Ponadto wskaźniki bazujące na doświadczeniach pacjentów dla okresów rocznych pokazują wartość dla całego mierzonego okresu, co przy bardzo dynamicznych zmianach w placówkach medycznych może pokazywać wartości fałszywe na koniec mierzonych okresów, a także ujawniać mylnie uspokajające lub niepokojące sygnały. Upublicznianie rocznych wyników opinii w raportach o jakości, nie daje pacjentom możliwości wiarygodnego porównania jakości opieki pomiędzy oddziałami o podobnej specyfice z różnych placówek medycznych.
Miesięczna zmiana wartości wskaźników opartych na opinii pacjentów, pozwoli na dynamiczną obserwację zmiany, umożliwi prowadzenie analizy z wykorzystaniem wykresu liniowego w czasie oraz obserwację wczesnych, pozytywnych lub negatywnych, sygnałów ostrzegawczych. W każdym przypadku ciągła analiza wskaźników głównych, z comiesięcznym pomiarem, pozwoli również na odległy pomiar efektów wprowadzonych zmian mających na celu uzyskanie poprawy.
Do osiągnięcia tych zamierzeń niezbędne będzie prowadzenie monitorowania i analiz na poziomie oddziałów szpitalnych, a nie ogólnie całej placówki medycznej. Każdy podmiot leczniczy, z wyłączeniem placówek monospecjalistycznych, ma inną strukturę i specyfikę, co nie będzie pozwala na ich obiektywne porównywanie.
W celu uzyskania w/w efektów, aktualna treść ust. 14 wymaga uzupełnienia i doprecyzowania stawianych wymogów.
ROZWIĄZANIE:
zmiana ust. 14. Proponowane brzmienie poniżej:
ust. 14) w sposób ciągły prowadzi badania opinii i doświadczeń pacjentów, na podstawie kwestionariusza, na poziomie oddziałów/komórek organizacyjnych podmiotu leczniczego, dokonując analiz zmiany wartości wskaźników dla okresów miesięcznych. Wyniki badania opinii i doświadczeń pacjentów publikowane są na terenie placówki oraz stronie internetowej podmiotu leczniczego.
Zdarzenia niepożądane
Art. 18.2. Podmiot leczniczy w ramach systemu, o którym mowa w ust. 1:
9) monitoruje zdarzenia niepożądane, w tym:
- a) identyfikuje zdarzenia niepożądane,
- b) zgłasza i rejestruje zdarzenia niepożądane,
- c) prowadzi analizy zdarzeń niepożądanych.
Punkt wymaga dodania obowiązku miesięcznej walidacji liczby zgłaszanych zdarzeń niepożądanych.
Przekonanie personelu do zgłaszania zdarzeń niepożądanych to długi proces wymagający podejmowania na oddziałach szpitalnych, w ramach prowadzonych projektów poprawy, konkretnych działań zmierzających do osiągnięcia celu. Żeby ten proces urealnić i zmierzyć na poziomie oddziałów szpitalnych, potrzebne jest wprowadzenie obowiązku miesięcznej walidacji liczby zgłaszanych zdarzeń niepożądanych.
Aktualnie w polskim systemie ochrony zdrowia zdarzenia niepożądane, w większości placówek leczniczych, nie są zgłaszane i monitorowane w sposób prawidłowy. W pierwszej kolejności przed rozpoczęciem oceniania należy doprowadzić do urealnienia liczby zgłaszanych zdarzeń na oddziałach szpitalnych. Sam proces zgłaszania zdarzeń niepożądanych będzie dobrze działał tylko w placówkach, które swoja kulturę organizacji będą opierały na poprawie jakości i bezpieczeństwie leczenia. Przekonanie personelu do zgłaszania zdarzeń niepożądanych to długi proces wymagający podejmowania na oddziałach szpitalnych, w ramach prowadzonych projektów poprawy, konkretnych działań zmierzających do osiągnięcia celu. Żeby ten proces urealnić i zmierzyć na poziomie oddziałów szpitalnych, potrzebne jest wprowadzenie obowiązku miesięcznej walidacji liczby zgłaszanych zdarzeń niepożądanych. Walidacja powinna być prowadzona w ramach wewnętrznego systemu zapewnienia jakości i bezpieczeństwa, przez personel placówki posiadający największe doświadczenie. W mojej ocenie najlepszą dostępną metodologią do walidacji zgłaszanych zdarzeń niepożądanych jest „IHI Global Trigger Tool for Measuring Adverse Events” Second Edition 2009, Institute for Healthcare Improvement. http://www.ihi.org/resources/Pages/Tools/IHIGlobalTriggerToolforMeasuringAEs.aspx. Metodologia powinna zostać przetłumaczona i wdrożona do używania w placówkach medycznych.
ROZWIĄZANIE:
zmiana ust. 9. Proponowane brzmienie poniżej:
ust. 9) monitoruje zdarzenia niepożądane, w tym:
- a) identyfikuje zdarzenia niepożądane,
- b) zgłasza i rejestruje zdarzenia niepożądane,
- c) prowadzi analizy zdarzeń niepożądanych.
- d) prowadzi miesięczną walidację zgłaszania zdarzeń niepożądanych w oparciu o metodologię określoną przez Fundusz
Przez wiele lat zasady działania systemu ochrony zdrowia spowodowały, że w większości placówek medycznych najważniejsza jest realizacja procedur a nie pacjent. Jakość leczenia i bezpieczeństwo pacjenta nie były monitorowane i premiowane, w wyniku czego, w procesie leczenia, nie były brane pod uwagę. W związku z powyższym, pojawienie się projektu ustawy o jakości w opiece zdrowotnej i bezpieczeństwie pacjenta, należy powitać z zadowoleniem. Mam nadzieję, że tym razem ustawa zostanie uchwalona i zacznie obowiązywać od 2022 roku. Jednakże, jeśli wprowadzane prawo ma spowodować faktyczne, a nie tylko odnotowane w dokumentacji, prowadzenie na oddziałach szpitalnych działań zmierzających do uzyskania poprawy, niezbędne jest wprowadzenie wyżej proponowanych zmian w ustawie. Wszystkie w/w uwagi zostały wysłane do Ministerstwa Zdrowia w ramach konsultacji projektu ustawy.
Leszek Denkiewicz
Zapisz się na newsletter, żeby nie przegapić następnego artykułu.